
Содержание
- Отборочные тесты
- Тесты и процедуры
- Промежуточные тесты
- Этапы
- Тесты на рецидив
- Дифференциальный диагноз
На основании результатов биопсии для описания агрессивности опухоли используется шкала Глисона.
Для точного определения стадии опухоли могут быть выполнены дополнительные тесты, такие как компьютерная томография, МРТ, сканирование костей или ПЭТ. Поскольку рак предстательной железы может очень сильно различаться по своей тенденции к росту или распространению, определение стадии важно для выбора наилучшего лечения, определения риска рецидива и оценки прогноза заболевания.
Отборочные тесты
Подавляющее большинство случаев рака простаты выявляется в ходе скрининговых тестов до появления каких-либо признаков и симптомов. Два основных скрининговых теста - это тест на простат-специфический антиген (ПСА) и пальцевое ректальное исследование, которые лучше всего использовать вместе; ни один из этих тестов не должен использоваться отдельно.
В целом скрининг рекомендуется мужчинам начиная с 50 лет, хотя это область активных дискуссий.
Мужчинам, у которых есть факторы риска рака простаты, такие как семейный анамнез заболевания, обычно рекомендуется начинать тестирование раньше этого срока.
Скрининговые тесты не могут диагностировать рак простаты, а скорее позволяют врачам знать, необходимы ли дальнейшие тесты для выявления заболевания.
Тестирование на простатоспецифический антиген (ПСА)
Тест на ПСА - это простой анализ крови, который определяет уровень простатоспецифического антигена в крови. ПСА - это белок, секретируемый клетками простаты, и очень специфичен для ткани простаты.
Это не идеальный тест, так как есть причины повышенного уровня, помимо рака простаты, такие как доброкачественная гиперплазия предстательной железы (ДГПЖ) и простатит, а уровень ПСА также естественно повышается с возрастом. нормальные тесты на ПСА и некоторые лекарства от аденомы простаты, а также ожирения могут вызвать снижение уровня ПСА.
Существуют диапазоны ПСА, которые считаются нормальными и высокими, но наиболее важным фактором при интерпретации теста (если только он не очень высокий) является изменение значения с течением времени.
Другими словами, повышающийся уровень ПСА часто имеет большее значение, чем абсолютное значение теста.
В прошлом для разделения нормального и, возможно, аномального уровней ПСА использовалось произвольное пороговое значение в 4 нанограмма на миллилитр (нг / мл). Тем не менее, более чем в половине случаев, когда уровень выше 4, причина не в раке. Точно так же рак простаты может присутствовать даже при уровне менее 4 нг / мл.
Варианты PSA включают:
- Скорость PSA: Это число описывает изменение уровня ПСА с течением времени, а быстрое увеличение этого значения указывает на рак. Неизвестно, насколько полезен этот тест в настоящее время.
- Бесплатный PSA: Свободный ПСА - это процентное содержание ПСА в крови, не связанного с белками. Если результат меньше 10%, скорее всего, опухоль окажется раковой; если результат больше 25%, скорее всего, опухоль будет доброкачественной. К сожалению, многие уровни будут находиться в диапазоне от 10% до 25%, и значимость этих значений неизвестна.
- Плотность ПСА: Это число сравнивает ПСА с размером предстательной железы на УЗИ или МРТ, при этом более высокая плотность ПСА с большей вероятностью является раком. Однако этот тест непрактичен, так как требует ультразвукового исследования простаты.
- Возрастной PSA: Этот тест разделяет ожидаемые уровни ПСА в зависимости от возраста, но может пропустить некоторые виды рака простаты.
- Pro-PSA: Этот тест может помочь отличить уровень ПСА от 4 до 10, связанный с раком простаты, и уровень, связанный с аденомой простаты. Это может быть полезно при принятии решения о необходимости биопсии.
Цифровой ректальный экзамен (DRE)
При пальцевом ректальном исследовании (DRE) врач вводит смазанный палец в перчатке в прямую кишку, чтобы прощупать предстательную железу и проверить наличие шишек, твердости или чувствительности. Поскольку предстательная железа находится прямо перед прямой кишкой, При таком подходе простата прощупывается довольно легко.
Хотя процедура может быть несколько неудобной и может вызвать ощущение потребности в мочеиспускании, очень важно использовать этот тест вместе с ПСА.
Онкомаркеры
Тесты для обнаружения биомаркеров также могут использоваться для скрининга, хотя они не считаются рутинными. Биомаркеры - это вещества, которые вырабатываются либо самим раком простаты, либо организмом при наличии рака простаты. Два из этих тестов включают оценку 4K и индекс здоровья простаты (PHI); тесты, с помощью которых можно предсказать, у каких мужчин может развиться рак простаты или рак простаты высокого риска.
Споры и риски
В последние годы вокруг скрининга возникли серьезные противоречия, поскольку считается, что тестирование на ПСА приводит к значительной гипердиагностике и избыточному лечению заболевания.
Тем не менее, рак простаты остается второй ведущей причиной смертности от рака у мужчин, и это заболевание может быть легче лечить на ранних стадиях заболевания.
Обзор 2018 г., опубликованный в JAMA для Целевой группы профилактических служб США пришла к выводу, что скрининг PSA может снизить смертность от рака простаты, но с риском получения ложноположительных результатов, осложнений биопсии и гипердиагностики. В настоящее время неясно, есть ли долгосрочные преимущества для выживания при активном лечении рака простаты, обнаруженного с помощью скрининга ПСА, но известно, что последующие тесты (прицельная или случайная биопсия) и лечение могут создавать значительные риски, такие как госпитализация и побочные эффекты мочеиспускания или половой жизни, соответственно.
Поговорите со своим врачом об этом и о своем собственном графике тестирования в отношении вашего общего профиля риска.
Руководство по обсуждению с врачом-раком простаты
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.

Тесты и процедуры
Если скрининговый тест (PSA и / или DRE) отклоняется от нормы, может потребоваться дальнейшее тестирование с диагностическими тестами, чтобы определить, действительно ли присутствует рак простаты, и, если да, то агрессивность рака. Варианты включают:
Трансректальное УЗИ (ТРУЗИ)
Для выявления аномалий можно использовать трансректальное ультразвуковое исследование (ТРУЗИ). Этот подход можно использовать отдельно для расчета плотности ПСА или в сочетании с МРТ для определения областей, которые следует биопсировать. При трансректальном ультразвуковом исследовании делается клизма, и в прямую кишку вводится тонкий смазанный ультразвуковой датчик. Звуковые волны доставляются к простате (которая находится непосредственно перед прямой кишкой), и создается изображение предстательной железы. Дискомфорт обычно легкий и заключается в ощущении переполнения в прямой кишке. Если ТРУЗИ не соответствует норме, биопсия все равно необходима, чтобы определить, действительно ли какие-либо области, которые кажутся аномальными, являются раком.
Случайная 12-ядерная биопсия
Случайная 12-ядерная биопсия может быть сделана, если уровень ПСА постоянно отклоняется от нормы, или отклонения ощущаются на ДРЭ или видны на ТРУЗИ. В этой процедуре образцы берутся из 12 случайных участков предстательной железы и исследуются под микроскопом, чтобы определить, присутствуют ли клетки рака простаты.
Процедура обычно проводится амбулаторно. Практики различаются, но мужчин часто помещают на жидкую диету за 24 часа до обследования и ставят клизму за час или два до процедуры. Когда пациент лежит на левом боку с полным мочевым пузырем, область прямой кишки, где будет проводиться биопсия, локально обезболивается лидокаином. В прямую кишку вводится тонкий ультразвук, чтобы визуализировать простату на протяжении всей процедуры. После того, как анестезия подействует, берут от 12 до 14 проб путем введения тонких полых игл в предстательную железу. Процедура занимает от 20 до 30 минут.
Мужчины могут испытывать болезненность прямой кишки в течение нескольких дней после процедуры. Некоторые мужчины также испытывают легкое кровотечение или замечают пятна крови в стуле, моче или сперме в течение нескольких дней. Теплые ванны и компрессы могут уменьшить дискомфорт.
Результаты будут доступны через несколько дней и могут быть обсуждены лично или по телефону.
Многопараметрическая МРТ (mp-MRI)
Поскольку при случайной биопсии могут быть пропущены некоторые области рака и случайно удалены нормальные ткани, были разработаны модификации описанной выше техники биопсии.
Многопараметрическая МРТ (mp-MRI) - это особый тип МРТ, используемый для обнаружения аномалий в ткани простаты. Процедура аналогична случайной 12-ядерной биопсии, но сначала выполняется МРТ, чтобы определить любые подозрительные области. Затем биопсия ограничивается этими аномально внешними областями, что называется прицельной биопсией.
Считается, что этот подход может помочь снизить риск гипердиагностики и чрезмерного лечения рака простаты. Эта процедура доступна не во всех онкологических центрах и требует специальной подготовки медицинского работника.
МРТ Fusion Биопсия
Слитая биопсия МРТ похожа на многопараметрическую МРТ, но использует комбинацию МРТ и трансректального ультразвука (ТРУЗИ) для поиска аномальных участков простаты. Точно так же считается, что выборочная биопсия, выполняемая на основе полученной таким образом информации, повысит точность диагностики. Как и многопараметрическая МРТ, процедура доступна не везде и требует специальной профессиональной подготовки.
РНК-тест гена 3 рака простаты (PCA3)
У мужчин старше 50 лет, если уровень ПСА постоянно повышен, но биопсия не выявляет рак, можно рекомендовать генетический тест гена 3 (PCA3) РНК. Этот тест измеряет соотношение РНК PCA3 к РНК PSA в моче. Если результат теста повышен, может быть рекомендована повторная биопсия.
Промежуточные тесты
Вышеуказанные тесты могут подтвердить диагноз рака простаты, но не говорят врачам, насколько агрессивна опухоль или как далеко она распространилась. Имейте в виду, что многие виды рака простаты неагрессивны и никогда не вызовут проблем, если их оставить в покое. Оценка по шкале Глисона проводится для описания агрессивности опухоли, а лабораторные и визуальные тесты могут быть выполнены для поиска любых доказательств распространения.
Оценка по шкале Глисона
Для определения шкалы Глисона клеткам рака предстательной железы в двух разных областях опухоли присваивается оценка от 3 до 5 в зависимости от их внешнего вида под микроскопом.
Оценка 3 означает, что клетки очень похожи на нормальные клетки рака простаты (хорошо дифференцированные); оценка 5 означает, что клетки выглядят сильно аномальными (плохо дифференцированными).
Две оценки в двух биопсиях объединяются для определения окончательной оценки по Глисону:
- Глисон 6:Оценка 6 означает рак низкой степени злокачественности, при котором клетки очень похожи на нормальные клетки простаты. Эти опухоли вряд ли будут расти или распространяться.
- Глисон 7: Эти опухоли считаются раками средней степени злокачественности, и клетки имеют умеренно ненормальный вид.
- Глисон от 8 до 10: Эти опухоли считаются злокачественными новообразованиями высокой степени злокачественности, и клетки очень отличаются от нормальных клеток простаты. Эти опухоли с большей вероятностью будут расти и распространяться.
Основываясь на этих оценках, рак простаты часто помещают в группы, называемые степенями, и эти степени включаются в стадирование (ниже).
- 1 группа оценок: Опухоли Глисона 6
- 2 группа оценок:Опухоли Глисона 7 (3 + 4 = 7). Они состоят в основном из хорошо сформированных желез.
- Группа оценок 3:Включает другой тип опухолей Глисона 7 (4 + 3 = 7). Они в основном состоят из плохо сформированных желез.
- 4-я группа оценок:Опухоли Глисона 8
- Группа 5: Опухоли Глисона 9 и Глисона 10
Основываясь на шкале Глисона, могут быть проведены дальнейшие тесты для дальнейшей стадии опухоли.
Рак простаты обычно сначала распространяется на ткани, непосредственно прилегающие к простате, включая семенные пузырьки, прямую кишку, мочевой пузырь и лимфатические узлы.
Рак простаты также имеет очень сильную тенденцию распространяться на кости.
Это наиболее часто встречается в нижней части позвоночника, тазе и верхней части ног, хотя рак простаты может распространяться на кости в любом месте тела.
Лабораторные тесты
В дополнение к уровням ПСА, которые включаются в определение стадии, уровень щелочной фосфатазы в крови может быть выполнен вместе с визуализирующими тестами, поскольку этот анализ крови может быть повышен при наличии метастазов в кости.
Визуальные тесты
Для выявления распространения рака простаты на близлежащие ткани, а также на отдаленные ткани, такие как кости, могут проводиться визуализационные тесты. Эти тесты часто не нужны при раннем раке простаты или при низком балле по шкале Глисона (см. Ниже). Тесты могут включать:
- МРТ: МРТ может помочь определить, распространился ли рак на семенные пузырьки, лимфатические узлы или другие области.
- Компьютерная томография: КТ используется реже, чем МРТ, но может быть полезна для выявления поражения лимфатических узлов.
- Рентген: При сканировании костей в кровоток вводится радиоактивный индикатор, и выполняется визуализация для поиска поглощения в костях, которое может указывать на метастазы в кости.
- ПЭТ сканирование: Классическая позитронно-эмиссионная томография (ПЭТ-сканирование) 18-F-фтордезоксиглюкозы (ФДГ) имеет ограниченную полезность при лечении рака простаты, так как поглощение ФДГ при раке простаты сильно варьируется. Флуцикловин F-18 (аксумин) можно применять мужчинам с подозрением на рецидив рака простаты.
Генное тестирование
В последнее время генные тесты начали играть роль в определении агрессивности некоторых видов рака простаты. Примеры мутаций, связанных как с повышенным риском развития рака простаты, так и с большей вероятностью того, что диагностированный рак простаты будет агрессивным, включают Мутации гена BRCA2, мутации в BRCA1, ATM, CHEK2, NBD и др. Существует ряд доступных панелей для тестирования нескольких из этих мутаций, включая Oncotype Dx, ProstaVysion, Prolaris, Test и Decipher.
В настоящее время генное тестирование часто проводится для людей с семейным анамнезом рака простаты или для тех, кто лечится в одном из крупных научно-исследовательских онкологических центров, но вполне вероятно, что эти тесты станут обычным явлением как для диагностики, так и для определения стадии. болезни в будущем.
Этапы
После того, как рак простаты диагностируется и проводятся тесты для оценки степени и поиска распространения рака, раку назначается стадия в зависимости от степени рака, уровней ПСА и степени распространения рака.
TNM Staging
Как и в случае со многими другими видами рака, определение стадии рака простаты по TNM может помочь определить наиболее подходящие методы лечения и предсказать прогноз. В этой системе T представляет опухоль, N представляет лимфатические узлы, а M представляет метастазы, а числа, следующие за этими буквами, описывают степень распространения.
Клиническая стадия TNM
В клинической стадии T подразделяется на:
T0: При опухолях T0 нет признаков опухоли предстательной железы.
T1: Эти опухоли часто обнаруживаются «случайно», когда операция проводится на предстательной железе по другой причине, такой как аденома простаты или пункционная биопсия для повышения уровня ПСА, и при пальцевом ректальном исследовании или визуализирующих исследованиях никаких отклонений не отмечается. Они разбиты на:
- T1a: опухоль обнаруживается менее чем в 5% ткани простаты.
- T1b: опухоль обнаруживается более чем в 5% ткани простаты.
- T1c: опухоль обнаруживается во время пункционной биопсии, которая проводится из-за повышенного уровня ПСА.
T2: Опухоль достаточно велика, чтобы ее можно было прощупать при ректальном исследовании, но не распространилась за пределы простаты. Это разбито на:
- T2a: Опухоль присутствует только на половине одной стороны простаты.
- T2b: Опухоль затрагивает более половины одной стороны простаты, но не затрагивает другую сторону.
- T2c: опухоль присутствует с обеих сторон предстательной железы.
T3: Опухоль распространилась за пределы простаты на близлежащие ткани.
- T3a: Опухоль вышла за пределы предстательной железы, но не до семенных пузырьков.
- T3b: опухоль распространилась на семенные пузырьки.
T4: Опухоль либо неподвижна (неподвижна), либо прорастает в ткани за пределами простаты и семенных пузырьков, например, в мочевой пузырь, прямую кишку, стенку таза, мышцы таза (поднимающие) или мышцу, контролирующую мочеиспускание (внешний сфинктер).
При патологической стадии T подразделяется на:
T2: Опухоль только в простате.
T3: опухоль выходит за пределы простаты
- T3a: Опухоль затрагивает шейку мочевого пузыря.
- T3b: опухоль распространяется на семенные пузырьки.
T4: Опухоль зафиксирована (неподвижна) или разрастается в другие области, кроме семенных пузырьков, такие как прямая кишка, мочевой пузырь, стенка таза или поднимающие мышцы.
N разбивается на:
- N0: Рак не распространился на региональные лимфатические узлы.
- N1: Рак распространился на регионарные лимфатические узлы.
M разбивается на:
- M0: Рак не распространился (метастазировал).
- M1: Рак дал метастазы. Есть три подэтапа M1:
- M1a: Рак распространился на отдаленные лимфатические узлы (лимфатические узлы, отличные от близлежащих тазовых лимфатических узлов).
- M1b: Рак метастазировал в кости.
- M1c: Рак распространился на другие части тела.
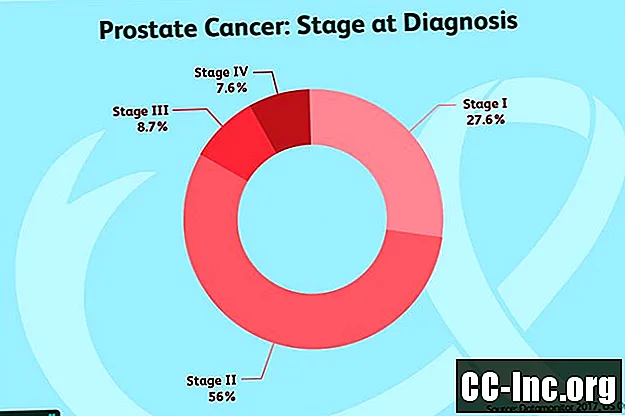
Основываясь на этих значениях TNM, рак простаты делится на четыре стадии, которые были обновлены Американским объединенным комитетом по раку. Более ранние стадии медленно растут, с повышением вероятности того, что опухоль будет расти и распространяться с более высокими стадиями.
I этап:Эти опухоли невозможно прощупать при ректальном исследовании, они затрагивают половину одной стороны предстательной железы или меньше. В случае радикальной простатетомии рак ограничивается простатой. Клетки выглядят нормально (1-я группа). ПСА меньше 10.
II этап: Эти опухоли не распространились за пределы предстательной железы, а уровень ПСА ниже 20.
- Стадия IIA: Эти опухоли невозможно почувствовать. В случае радикальной простатотомии рак ограничивается простатой. ПСА составляет от 10 до 20. Группа оценок - 1.
- Этап IIB: Эти опухоли могут быть обнаружены или не обнаружены при ректальном исследовании. Они классифицируются как Т1 или Т2. ПСА меньше 20. Группа оценок - 2.
- Этап IIC: Эти опухоли могут быть обнаружены или не обнаружены при осмотре. Это Т1 или Т2. ПСА меньше 20, а группа оценок - от 3 до 4.
III стадия: Эти опухоли считаются местно-распространенными и отличаются от опухолей стадии II высоким уровнем ПСА, ростом опухоли или высокой степенью злокачественности (агрессивной).
- Стадия IIIA: Рак не распространился за пределы простаты в близлежащие ткани или семенные пузырьки. ПСА 20 и выше. Группа оценок от 1 до 4.
- Стадия IIIB: Опухоль распространилась за пределы простаты в близлежащие ткани и, возможно, распространилась на мочевой пузырь или прямую кишку. PSA может быть любого уровня. Группа оценок от 1 до 4.
- Стадия IIIC: Рак может находиться в предстательной железе или распространился на близлежащие ткани (любой Т), но клетки выглядят очень ненормальными (группа степени 5).
IV этап: Рак простаты стадии IV распространился за пределы простаты.
- Стадия IVA: Рак распространился на регионарные лимфатические узлы (N1) и может иметь любой Т, иметь любой ПСА и принадлежать к любой группе степени.
- Стадия IVB: Рак распространился на удаленные лимфатические узлы или другие части тела.
Группы риска
Рак простаты также делится на группы риска. Национальная комплексная сеть рака объединила информацию, включая уровень ПСА, размер простаты, результаты биопсии и стадию, чтобы предсказать вероятность роста и распространения рака простаты.
- Очень низкий риск: Эти опухоли обнаруживаются при биопсии (T1c), но DRE, а также визуализирующие тесты являются нормальными. ПСА составляет менее 10 нг / мл, а оценка по шкале Глисона равна 6. В образцах керна биопсии опухоль была обнаружена менее чем в 3 образцах и составляла половину или меньше ткани в образце керна.
- Низкий риск: Эти опухоли включают опухоли T1a, T1b, T1c и T2a с уровнем ПСА менее 10 нг / мл и оценкой по шкале Глисона 6.
- Средний: Опухоли промежуточного риска классифицируются как T2b или T2c, ИЛИ ПСА составляет от 10 до 20 нг / мл, ИЛИ по шкале Глисона 7.
- Высокий риск: Опухоли с высоким риском классифицируются как T3a, ИЛИ уровень ПСА превышает 20 нг / мл, ИЛИ по шкале Глисона от 8 до 10.
- Очень высокий риск: Опухоли с очень высоким риском классифицируются как T3b или T4, ИЛИ имеют первичный балл по шкале Глисона 5, ИЛИ четыре или более образцов биопсии имеют балл по шкале Глисона от 8 до 10 / группа 4 или 5 степени.
Тесты на рецидив
После первичного лечения рака простаты некоторые виды рака могут повторяться. Когда рак простаты возвращается, это может произойти локально (рядом с местом первоначальной опухоли) или удаленно (например, в костях).
Рак простаты с большей вероятностью повторится, если он распространился за пределы простаты, если он имеет более высокий балл по шкале Глисона, если он находится на более высокой стадии и если рак распространился на лимфатические узлы.
После лечения контролируется уровень ПСА, хотя частота тестирования может зависеть от начальной стадии опухоли, а также от используемых методов лечения. Уровень ПСА после лечения может прогнозировать прогноз заболевания тремя способами:
- Время удвоения ПСА: чем быстрее удваивается ПСА, тем больше вероятность того, что рак распространится и станет трудным для лечения.
- Надир ПСА: после лечения самый низкий уровень, до которого падает ПСА, называется надиром ПСА. Это число может описывать как успех лечения, так и риск рецидива. Как правило, нижний уровень ПСА 0,5 нг / мл или выше связан с повышенным риском рецидива.
- Интервал рецидива: чем быстрее начинает повышаться уровень ПСА после лечения, тем хуже прогноз в целом.
Если уровень ПСА повышается или возникают симптомы, тесты для выявления рецидива могут включать:
- Сканирование костей: наиболее частым местом отдаленных рецидивов рака простаты является кость.
- CT
- МРТ
- ПЭТ-сканирование с использованием аксумина или холина C-11, которое можно использовать для выявления рецидива рака простаты до того, как он будет обнаружен при других визуализирующих исследованиях.
Дифференциальный диагноз
Вся эта информация будет полезна вам, если у вас положительный результат скринингового теста или у вас официально диагностирован рак простаты, и вам необходимо лучше понять свое заболевание. Однако важно знать, что ряд других состояний может вызывать аналогичные симптомы.
Хотя некоторые из этих состояний легко отличить от рака простаты, другие представляют собой большую проблему.
Достижения в области магнитно-резонансной томографии (МРТ) значительно улучшили способность различать рак простаты и некоторые состояния, которые раньше было трудно отличить.
Условия и причины, которые необходимо учитывать при дифференциальной диагностике рака простаты, включают:
- Доброкачественная гиперплазия предстательной железы (ДГПЖ), также известная как увеличение простаты, распространенное состояние, характеризующееся доброкачественным увеличением предстательной железы.
- Простатит, состояние, которое включает воспаление простаты и может быть острым (непродолжительным) или хроническим.
- Инфекции мочевыводящих путей (ИМП)
- Уретрит, воспаление уретры, трубки, окруженной простатой
- Лекарства, такие как диуретики («пилюли для воды») и употребление кофеина.
- Рак мочевого пузыря
- Апноэ во сне
- доля
- кувырок
- Эл. адрес