Содержание
- Что такое пересадка печени?
- Зачем мне может понадобиться пересадка печени?
- Каковы риски трансплантации печени?
- Как мне подготовиться к пересадке печени?
- Что происходит во время трансплантации печени?
- Что происходит после пересадки печени?
- Следующие шаги
Что такое пересадка печени?
Трансплантация печени - это операция по замене больной печени здоровой печенью от другого человека. Может быть пересажена целая печень или только ее часть.
В большинстве случаев здоровая печень поступает от только что умершего донора органов.
Иногда здоровый человек пожертвует часть своей печени. Живым донором может быть член семьи. Или это может быть кто-то, кто не связан с вами, но чья группа крови вам подходит.
Люди, которые жертвуют часть своей печени, могут жить здоровой жизнью с оставшейся печенью.
Печень - единственный орган в организме, который может заменить потерянную или поврежденную ткань (регенерировать). Донорская печень вскоре после операции вырастет до нормальных размеров. Та часть, которую вы получаете в виде новой печени, также вырастет до нормального размера через несколько недель.
Зачем мне может понадобиться пересадка печени?
Нельзя жить без работающей печени. Если ваша печень перестает работать должным образом, вам может потребоваться пересадка.
Трансплантация печени может быть рекомендована, если у вас терминальная стадия заболевания печени (хроническая печеночная недостаточность). Это серьезное опасное для жизни заболевание печени. Это может быть вызвано несколькими заболеваниями печени.
Цирроз - частая причина терминальной стадии заболевания печени. Это хроническое заболевание печени. Это происходит, когда здоровая ткань печени заменяется рубцовой тканью. Это мешает печени работать должным образом.
К другим заболеваниям, которые могут привести к терминальной стадии заболевания печени, относятся:
Острый некроз печени. Это когда ткань печени умирает. Возможные причины включают острые инфекции и реакции на лекарства, лекарства или токсины.
Атрезия желчных путей. Редкое заболевание печени и желчевыводящих путей, возникающее у новорожденных.
Вирусный гепатит. Гепатит B или C - частые причины.
Метаболические заболевания. Заболевания, изменяющие химическую активность клеток, пораженных печенью.
Первичный рак печени. Это раковые опухоли, которые начинаются в печени.
Аутоиммунный гепатит. Покраснение или отек (воспаление) печени. Это происходит, когда система борьбы с болезнями (иммунная система) вашего организма атакует вашу печень.
Процесс оценки трансплантата
Если ваш врач считает, что вы можете быть хорошим кандидатом на пересадку печени, он или она направит вас в центр трансплантации для оценки. Центры трансплантации расположены в некоторых больницах по всей территории США.
Команда центра трансплантологии сделает вам множество анализов. Они решат, вносить ли ваше имя в национальный список ожидания трансплантации. В команду центра трансплантологии войдут:
Хирург-трансплантолог
Врач-трансплантолог, специализирующийся на лечении печени (гепатолог)
Медсестры по трансплантации
Социальный работник
Психиатр или психолог
Другие члены команды, такие как диетолог, капеллан или анестезиолог
Процесс оценки трансплантата включает:
Психологическая и социальная оценка . Оценивается много разных вопросов. К ним относятся стресс, финансовые проблемы и то, будет ли вам поддержка со стороны семьи или друзей после операции.
Анализы крови . Эти тесты проводятся, чтобы помочь найти подходящего донора и оценить ваш приоритет в списке ожидания. Они также могут помочь повысить шансы того, что ваш организм не откажется от донорской печени.
Диагностические тесты . Могут быть проведены тесты для проверки вашей печени и вашего общего состояния здоровья. Эти тесты могут включать рентген, ультразвук, биопсию печени, тесты сердца и легких, колоноскопию и стоматологические осмотры. Женщинам также могут пройти Пап-тест, гинекологическое обследование и маммографию.
Команда центра трансплантологии изучит всю вашу информацию. В каждом центре трансплантации есть правила относительно того, кому может быть сделана пересадка печени.
Возможно, вам не удастся перенести трансплантат, если вы:
У вас текущая или хроническая инфекция, которую нельзя вылечить
Есть метастатический рак. Это рак, который распространился из своего основного места на одну или несколько других частей тела.
У вас серьезные проблемы с сердцем или другие проблемы со здоровьем
У вас есть серьезное заболевание помимо болезни печени, которое не улучшится после трансплантации
Не можете следовать плану лечения
Пейте слишком много алкоголя
Попадание в лист ожидания
Если вас примут в качестве кандидата на трансплантацию, ваше имя будет внесено в национальный список ожидания трансплантации. Люди, которым срочно нужна новая печень, помещаются в начало списка. Многим людям приходится долго ждать новой печени.
Вы получите уведомление, когда орган станет доступен из-за смерти донора. Вам нужно будет сразу же отправиться в больницу, чтобы подготовиться к операции.
Если живой человек жертвует вам часть своей печени, операция будет спланирована заранее. Вам и вашему донору предстоит операция одновременно. Донор должен быть здоровым и иметь группу крови, соответствующую вашей. Донор также пройдет психологический тест. Это необходимо, чтобы убедиться, что он или она согласны с этим решением.
Каковы риски трансплантации печени?
Некоторые осложнения операции на печени могут включать:
Кровотечение
Инфекция
Заблокированные кровеносные сосуды новой печени
Утечка желчи или закупорка желчных протоков
Новая печень не работает в течение короткого времени сразу после операции
Ваша новая печень также может быть отвергнута системой борьбы с болезнями вашего организма (иммунной системой). Отторжение - это нормальная реакция организма на посторонний предмет или ткань. Когда вам пересаживают новую печень, ваша иммунная система думает, что это угроза, и атакует ее.
Чтобы помочь новой печени выжить в вашем организме, вы должны принимать лекарства против отторжения (иммунодепрессанты). Эти лекарства ослабляют реакцию вашей иммунной системы. Вы должны принимать эти лекарства до конца своей жизни.
Некоторые заболевания печени могут вернуться после пересадки.
Чтобы трансплантация прошла успешно, вам могут быть назначены лекарства от гепатита B или C заранее, если у вас есть эти заболевания.
Как мне подготовиться к пересадке печени?
Ваш лечащий врач объяснит вам процедуру. Задайте ему или ей любые вопросы, касающиеся операции.
Вас могут попросить подписать форму согласия, дающую разрешение на операцию. Внимательно прочтите форму и задавайте вопросы, если что-то непонятно.
При плановой живой пересадке не следует есть за 8 часов до операции. Это часто означает отсутствие еды и питья после полуночи. Если ваша печень от только что умершего донора, вам не следует есть и пить, как только вам сообщат, что печень доступна.
Перед операцией вам могут дать лекарство, которое поможет вам расслабиться (успокаивающее).
Ваш лечащий врач может дать вам другие инструкции в зависимости от вашего состояния здоровья.
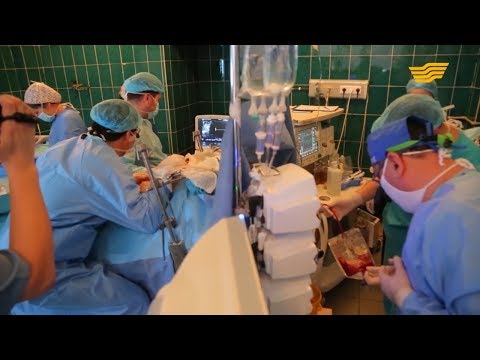
Что происходит во время трансплантации печени?
Операция по пересадке печени требует пребывания в больнице. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего врача.
Обычно трансплантация печени выполняется следующим образом:
Вас попросят снять одежду и дадут надеть халат.
В вашу руку будет введена капельница (внутривенная). Другие трубки (катетеры) будут вставлены в шею и запястье. Или их можно положить под ключицу или в область между животом и бедром (пах). Они используются для проверки вашего сердца и артериального давления, а также для взятия образцов крови.
Вас положат на спину на операционный стол.
Если на месте операции слишком много волос, их можно обрезать.
В мочевой пузырь будет введен катетер для слива мочи.
После того, как вам будет введено седативное средство, анестезиолог вставит вам трубку в легкие. Это делается для того, чтобы облегчить дыхание с помощью аппарата (вентилятора). Во время операции анестезиолог будет проверять вашу частоту сердечных сокращений, артериальное давление, дыхание и уровень кислорода в крови.
Кожа над местом операции будет очищена стерильным (антисептическим) раствором.
Врач сделает разрез (надрез) под ребрами с обеих сторон живота. Разрез будет проходить прямо вверх на небольшое расстояние над грудиной.
Врач аккуратно отделит больную печень от близлежащих органов и структур.
Прикрепленные артерии и вены пережимаются, чтобы остановить кровоток в пораженной печени.
Для удаления пораженной печени и имплантации донорской печени могут использоваться различные хирургические методы. Используемый метод будет зависеть от вашего конкретного случая.
Больная печень будет удалена после того, как она будет отрезана от кровеносных сосудов.
Ваш хирург проверит донорскую печень, прежде чем имплантировать ее в ваше тело.
Донорская печень прикрепится к вашим кровеносным сосудам. Начнется приток крови к вашей новой печени. Хирург проверит кровотечение в месте наложения швов.
Новая печень прикрепится к вашим желчным протокам.
Разрез закрывают швами или хирургическими скобами.
В место разреза можно поместить дренаж, чтобы уменьшить отек.
Будет наложена стерильная повязка или повязка.
Что происходит после пересадки печени?
В больнице
После операции вас могут отвезти в палату восстановления на несколько часов, прежде чем направить в отделение интенсивной терапии (ОИТ). В течение нескольких дней за вами будут внимательно наблюдать в отделении интенсивной терапии.
Вы будете подключены к мониторам. Они покажут ваше сердцебиение, артериальное давление, другие показания давления, частоту дыхания и уровень кислорода. Вам нужно будет оставаться в больнице от 1 до 2 недель или дольше.
Скорее всего, у вас в горле будет трубка. Это делается для того, чтобы вы могли дышать с помощью аппарата (вентилятора), пока не сможете дышать самостоятельно. Вам может потребоваться дыхательная трубка на несколько часов или несколько дней, в зависимости от вашей ситуации.
Через нос вам в желудок может быть вставлена тонкая пластиковая трубка для удаления воздуха, который вы проглатываете. Трубка будет извлечена, когда ваш кишечник снова начнет нормально работать.Вы не сможете есть или пить, пока трубка не будет удалена.
Для проверки новой печени будут часто браться образцы крови. Они также проверит, работают ли ваши почки, легкие и кровеносная система.
Вам могут вливать капельницы, чтобы снизить кровяное давление и снизить сердцебиение, а также контролировать любые проблемы с кровотечением. Когда ваше состояние улучшится, эти капли будут постепенно уменьшаться и отключаться.
Вы можете получать антибиотики.
После удаления дыхательного и желудочного зондов и стабилизации состояния можно начинать пить жидкость. Вы можете постепенно начать есть твердую пищу в соответствии с указаниями.
Ваши лекарства против отторжения будут тщательно контролироваться, чтобы убедиться, что вы получаете правильную дозу и правильное сочетание лекарств.
Когда ваш врач сочтет, что вы готовы, вас переведут из отделения интенсивной терапии в отдельную палату. Вы постепенно сможете больше двигаться, вставая с кровати и продолжая ходить. Постепенно вы сможете есть больше твердой пищи.
Ваша бригада по трансплантации научит вас, как позаботиться о себе, когда вы пойдете домой.
Дома
Вернувшись домой, вы должны содержать операционную зону в чистоте и сухости. Ваш врач даст вам конкретные инструкции по купанию. Любые швы или хирургические скобы будут сняты при последующем посещении офиса, если они не были удалены перед выпиской из больницы.
Вы не должны водить машину, пока ваш поставщик услуг не скажет вам об этом. У вас могут быть другие ограничения на вашу активность.
Позвоните своему врачу, если у вас есть одно из следующего:
Высокая температура. Это может быть признаком отторжения или заражения.
Покраснение, отек, кровотечение или другие выделения из места разреза
Сильная боль вокруг места разреза. Это может быть признаком заражения или отторжения.
Рвота или диарея
Кровотечение
Желтуха (пожелтение кожи и глаз)
Ваш лечащий врач может дать вам другие инструкции в зависимости от вашей ситуации.
Что делается для предотвращения отказа?
Вы должны принимать лекарства всю оставшуюся жизнь, чтобы трансплантированная печень выжила в вашем организме. Эти лекарства называются лекарствами против отторжения (иммунодепрессанты). Они ослабляют реакцию вашей иммунной системы.
Каждый человек может по-разному реагировать на лекарства, и каждая бригада трансплантологов предпочитает разные лекарства.
Новые лекарства против отторжения постоянно производятся и утверждаются. Ваш поставщик медицинских услуг разработает план лечения лекарствами, который подходит именно вам. В большинстве случаев вы сначала примете несколько лекарств против отторжения. Дозы могут часто меняться в зависимости от того, как вы на них реагируете.
Поскольку лекарства против отторжения влияют на иммунную систему, люди, перенесшие трансплантат, подвергаются более высокому риску инфекций. Некоторые из инфекций, по которым вы будете подвержены большему риску, включают:
Инфекция орального дрожжевого грибка (молочница)
Герпес
Респираторные вирусы
В первые несколько месяцев после операции вам следует избегать контактов с толпой людей или с людьми, у которых есть инфекция.
У каждого человека могут быть разные симптомы отторжения. Некоторые общие симптомы отторжения включают:
Высокая температура
Пожелтение кожи и глаз (желтуха)
Моча темного цвета
Зуд
Опухший или болезненный живот
Чувство сильной усталости (утомляемость)
Быть легко раздраженным
Головная боль
Расстройство желудка
Симптомы отторжения могут быть похожи на другие проблемы со здоровьем. Обсудите со своей бригадой трансплантологов любые опасения, которые у вас есть. Важно их видеть и часто с ними разговаривать.
Следующие шаги
Прежде чем согласиться на тест или процедуру, убедитесь, что вы знаете:
Название теста или процедуры
Причина, по которой вы проходите тест или процедуру
Риски и преимущества теста или процедуры
Когда и где вы должны пройти тест или процедуру, и кто будет это делать
Когда и как вы получите результат
Сколько вам придется заплатить за тест или процедуру